زخم هاي بستر (2)
نويسنده: دكتر سعيد گوهريان
تشكيل زخم بستر، شامل مراحلي مي باشد كه شناخت هر مرحله در تشخيص و درمان مناسب آن مؤثر است.
عامل مستعد كننده زخم بستر در بيماران با ضايعات نخاعي شامل:
سن:اغلب موارد زخم بستر در سن بالاي 70 سال است. در سن بالا، پوست نازكتر و پوشش روي استخوان آنها نيز نازكتر مي باشد، همچنين سوء تغذيه در اين سنين بيشتر است.
كاهش وزن و نازك شدن پوست و عضلات بدن: نازك شدن پوشش عضلات و پوست بخصوص روي استخوان باعث آسيب بيشتر پوست ناشي از فشار آوردن روي آن و افزايش بروز زخم بستر مي شود.
سوء تغذيه: كاهش مصرف پروتئين، روي و ويتامين C بخصوص در افزايش بروز زخم بستر مؤثر است.
بي اختياري ادرار و مدفوع: اين موارد باعث مرطوب نگه داشتن پوست و افزايش خطر آسيب آن مي شود. از طرفي به علت وجود باكتري مدفوع، خطر عفونت و عوارض جدي مثل نكروز پوستي و عفونتهاي عمقي و حتي عفونت خوني افزايش مي يابد.
ديابت و بيماري هاي عروقي: اين بيماري با كاهش خون رساني به پوست باعث آسيب پوست و بروز زخم بستر مي شود.
سيگار كشيدن: دراين افراد به علت وجود نيكوتين موجود در سيگار، خون رساني كاهش و بروز زخم بستر بيشتر و از طرفي ترميم زخم بستر هم طولاني تر مي باشد.
كاهش سطح هوشياري: بيماران با كاهش سطح هوشياري قادر به انجام روشهاي جلوگيري از بروز زخم بستر نيستند و بايد مراقبت شديد در اين بيماران انجام شود.
زخم بستر، حتي در مراحل اوليه، معمولاً در تشخيص اشتباه نمي شود ولي در آزمايشاتي مثل تستهاي خوني براي تعيين وضعيت تغذيه و وضعيت عمومي بيمار انجام مي شود.
تستهاي آزمايشگاهي معمول كه انجام مي شوند شامل:
آناليز و كشت ادرار: جهت بررسي عفونت كه بخصوص در بيماران با ضايعات نخاعي مد نظر باشد.
كشت مدفوع: در مواقع بي اختياري مدفوع انجام مي شود.
بيوپسي: اگر زخمي با درمان بهبود نيابد، بايد حتماً جهت بررسي ميكروبي و حتي بدخيمي بيوپسي شود.
1-جابه جا كردن بيمار: اين جابه جايي بايد به دقت انجام گيرد. اگر بيمار روي ويلچر است هر 15 دقيقه و اگر در بستر است حداقل هر 2 ساعت بايد انجام شود.
2-استفاده از وسايل حمايتي: بالشتك ها، پد ها و رختخواب هاي مخصوصي وجود دارند كه فشار را برمي دارند و باعث حمايت پوست در مناطق آسيب ديده مي شوند. وسايل مختلفي با استفاده از فوم يا وسايل پر از هوا يا مايع در سطوحي كه تحت فشار هستند استفاده مي شوند.
3-تميز كردن زخم براي جلوگيري از عفونت: زخم را بايد تميز نگه داشت.زخم هاي در مرحله اول را مي توان با آب و صابون شستشو كرد. اما زخم هاي باز را بايد با محلول سالين استريل هر زماني كه پانسمان مي شود شستشو داد. از محلول ضد ميكروبي مثل يدين و پراكسيد هيدروژن بايد دوري كرد، چون باعث حساسيت بافتهاي آسيب ديده مي شود و ترميم زخم را به تأخير مي اندازد.
4-خارج كردن بافت هاي آسيب ديده: براي ترميم مناسب زخم نياز به تمييز كردن زخم از بافت هاي عفوني، مرده و آسيب ديده مي شود. بهترين روش براي رسيدن به اين هدف بستگي به شرايط بيمار،نوع زخم و اهداف درماني دارد. يك روش به صورت جراحي مي باشد كه به طور سريع و مؤثر مي تواند بافت هاي مرده را از زخم خارج كند (دبريدمان) اما دردناك مي باشد. روش هاي غير جراحي براي تمييز كردن زخم از بافت هاي مرده شامل شستشوي زخم با مايع با فشار بالا (دبريدمان مكانيكي) استفاده از آنزيم هاي بدن كه بافت مرده را خارج مي كند،(دبريدمان اتوليتيك) استفاده از پمادهاي آنزيمي موضعي (دبريدمان آنزيماتيك)
5-پانسمان كردن:انواع پانسمان ها براي حمايت زخم و ترميم سريع استفاده مي شود. نوع پانسمان بستگي به مرحله ي زخم بستر و شدت زخم دارد. اصولاً پانسمان هاي زخم بستر، زخم را مرطوب و پوست اطراف را خشك نگه مي دارد. زخم بستر مرحله ي اول نياز به پانسمان ندارد. اما زخم هاي مرحله ي دوم به بعد نياز به پانسمان هاي هيدروكلوئيد يا نيمه نفوذپذير دارند. زخم هاي آلوس نياز به پانسمان همراه كرم هاي آنتي بيوتيك موضعي دارند.
6-هيدروتراپي: حمام هايي كه داراي چرخش آب هستند مي توانند در تميز نگه داشتن زخم و پوست و خارج كردن بافت هاي آسيب ديده و بنابراين ترميم زخم كمك كننده باشند.
7-تغذيه: استفاده از غذاهايي با كالري و پروتئين كافي و پر از ويتامين و مواد معدني بخصوص ويتامين C و روي باعث ترميم زخم مي شوند.
8-شل كردن عضلات: شل كردن عضلات هم براي جلوگيري و هم براي درمان زخم هاي بستر، جلوگيري كردن از زخم هاي بستر نياز مي باشد. اين هدف از طريق بلوك رفلكس هاي عصبي در نخاع يا در خود سلول هاي عضلاني امكان پذير مي باشد.
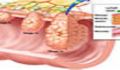
مرحله ي اول: در اين مرحله زخم به صورت يك قرمزي مداوم روي پوست ظاهر مي شود كه ممكن است خارش، گرمي و احساس سفتي در لمس داشته باشد. در افراد سياه پوست به صورت آبي يا بنفش رنگ ممكن است تظاهر كند. در اين مرحله زخم سطحي است، با برداشتن فشار روي آن به مرور بهتر مي شود.
مرحله ي دوم: در اين مرحله، قسمت اپيدرم و درم پوست از بين مي رود و مثل يك blister يا زخم سطحي مي باشد. در اطراف زخم تغيير رنگ قرمز يا بنفش وجود دارد.
مرحله ي سوم: در اين مرحله بافت هاي زير پوست مثل چربي يا عضلات دچار آسيب مي شوند و زخم عميق تر مي شود.
مرحله ي چهارم: دراين مرحله عضلات و استخوان و مفاصل تاندون ها دچار آسيب مي شوند و زخم تا اين ساختمان ها پيشرفت مي كند.
منبع:نشريه از نو، شماره 5و6
عوامل مستعد كننده زخم بستر:
عامل مستعد كننده زخم بستر در بيماران با ضايعات نخاعي شامل:
سن:اغلب موارد زخم بستر در سن بالاي 70 سال است. در سن بالا، پوست نازكتر و پوشش روي استخوان آنها نيز نازكتر مي باشد، همچنين سوء تغذيه در اين سنين بيشتر است.
زندگي در خانه سالمندان
كاهش وزن و نازك شدن پوست و عضلات بدن: نازك شدن پوشش عضلات و پوست بخصوص روي استخوان باعث آسيب بيشتر پوست ناشي از فشار آوردن روي آن و افزايش بروز زخم بستر مي شود.
سوء تغذيه: كاهش مصرف پروتئين، روي و ويتامين C بخصوص در افزايش بروز زخم بستر مؤثر است.
بي اختياري ادرار و مدفوع: اين موارد باعث مرطوب نگه داشتن پوست و افزايش خطر آسيب آن مي شود. از طرفي به علت وجود باكتري مدفوع، خطر عفونت و عوارض جدي مثل نكروز پوستي و عفونتهاي عمقي و حتي عفونت خوني افزايش مي يابد.
ديابت و بيماري هاي عروقي: اين بيماري با كاهش خون رساني به پوست باعث آسيب پوست و بروز زخم بستر مي شود.
سيگار كشيدن: دراين افراد به علت وجود نيكوتين موجود در سيگار، خون رساني كاهش و بروز زخم بستر بيشتر و از طرفي ترميم زخم بستر هم طولاني تر مي باشد.
كاهش سطح هوشياري: بيماران با كاهش سطح هوشياري قادر به انجام روشهاي جلوگيري از بروز زخم بستر نيستند و بايد مراقبت شديد در اين بيماران انجام شود.
زخم بستر، حتي در مراحل اوليه، معمولاً در تشخيص اشتباه نمي شود ولي در آزمايشاتي مثل تستهاي خوني براي تعيين وضعيت تغذيه و وضعيت عمومي بيمار انجام مي شود.
تستهاي آزمايشگاهي معمول كه انجام مي شوند شامل:
آناليز و كشت ادرار: جهت بررسي عفونت كه بخصوص در بيماران با ضايعات نخاعي مد نظر باشد.
كشت مدفوع: در مواقع بي اختياري مدفوع انجام مي شود.
بيوپسي: اگر زخمي با درمان بهبود نيابد، بايد حتماً جهت بررسي ميكروبي و حتي بدخيمي بيوپسي شود.
درمان
انواع درمان
1-جابه جا كردن بيمار: اين جابه جايي بايد به دقت انجام گيرد. اگر بيمار روي ويلچر است هر 15 دقيقه و اگر در بستر است حداقل هر 2 ساعت بايد انجام شود.
2-استفاده از وسايل حمايتي: بالشتك ها، پد ها و رختخواب هاي مخصوصي وجود دارند كه فشار را برمي دارند و باعث حمايت پوست در مناطق آسيب ديده مي شوند. وسايل مختلفي با استفاده از فوم يا وسايل پر از هوا يا مايع در سطوحي كه تحت فشار هستند استفاده مي شوند.
3-تميز كردن زخم براي جلوگيري از عفونت: زخم را بايد تميز نگه داشت.زخم هاي در مرحله اول را مي توان با آب و صابون شستشو كرد. اما زخم هاي باز را بايد با محلول سالين استريل هر زماني كه پانسمان مي شود شستشو داد. از محلول ضد ميكروبي مثل يدين و پراكسيد هيدروژن بايد دوري كرد، چون باعث حساسيت بافتهاي آسيب ديده مي شود و ترميم زخم را به تأخير مي اندازد.
4-خارج كردن بافت هاي آسيب ديده: براي ترميم مناسب زخم نياز به تمييز كردن زخم از بافت هاي عفوني، مرده و آسيب ديده مي شود. بهترين روش براي رسيدن به اين هدف بستگي به شرايط بيمار،نوع زخم و اهداف درماني دارد. يك روش به صورت جراحي مي باشد كه به طور سريع و مؤثر مي تواند بافت هاي مرده را از زخم خارج كند (دبريدمان) اما دردناك مي باشد. روش هاي غير جراحي براي تمييز كردن زخم از بافت هاي مرده شامل شستشوي زخم با مايع با فشار بالا (دبريدمان مكانيكي) استفاده از آنزيم هاي بدن كه بافت مرده را خارج مي كند،(دبريدمان اتوليتيك) استفاده از پمادهاي آنزيمي موضعي (دبريدمان آنزيماتيك)
5-پانسمان كردن:انواع پانسمان ها براي حمايت زخم و ترميم سريع استفاده مي شود. نوع پانسمان بستگي به مرحله ي زخم بستر و شدت زخم دارد. اصولاً پانسمان هاي زخم بستر، زخم را مرطوب و پوست اطراف را خشك نگه مي دارد. زخم بستر مرحله ي اول نياز به پانسمان ندارد. اما زخم هاي مرحله ي دوم به بعد نياز به پانسمان هاي هيدروكلوئيد يا نيمه نفوذپذير دارند. زخم هاي آلوس نياز به پانسمان همراه كرم هاي آنتي بيوتيك موضعي دارند.
6-هيدروتراپي: حمام هايي كه داراي چرخش آب هستند مي توانند در تميز نگه داشتن زخم و پوست و خارج كردن بافت هاي آسيب ديده و بنابراين ترميم زخم كمك كننده باشند.
7-تغذيه: استفاده از غذاهايي با كالري و پروتئين كافي و پر از ويتامين و مواد معدني بخصوص ويتامين C و روي باعث ترميم زخم مي شوند.
8-شل كردن عضلات: شل كردن عضلات هم براي جلوگيري و هم براي درمان زخم هاي بستر، جلوگيري كردن از زخم هاي بستر نياز مي باشد. اين هدف از طريق بلوك رفلكس هاي عصبي در نخاع يا در خود سلول هاي عضلاني امكان پذير مي باشد.
ترميم جراحي
مراحل مختلف زخم بستر
مرحله ي اول: در اين مرحله زخم به صورت يك قرمزي مداوم روي پوست ظاهر مي شود كه ممكن است خارش، گرمي و احساس سفتي در لمس داشته باشد. در افراد سياه پوست به صورت آبي يا بنفش رنگ ممكن است تظاهر كند. در اين مرحله زخم سطحي است، با برداشتن فشار روي آن به مرور بهتر مي شود.
مرحله ي دوم: در اين مرحله، قسمت اپيدرم و درم پوست از بين مي رود و مثل يك blister يا زخم سطحي مي باشد. در اطراف زخم تغيير رنگ قرمز يا بنفش وجود دارد.
مرحله ي سوم: در اين مرحله بافت هاي زير پوست مثل چربي يا عضلات دچار آسيب مي شوند و زخم عميق تر مي شود.
مرحله ي چهارم: دراين مرحله عضلات و استخوان و مفاصل تاندون ها دچار آسيب مي شوند و زخم تا اين ساختمان ها پيشرفت مي كند.
منبع:نشريه از نو، شماره 5و6